これから高齢化が進む日本では、今後増えててくると予想される疾患、変形性膝関節症(orteoarthritis of the knee:膝OA)について詳しく解説します。
スポンサーリンク
目次
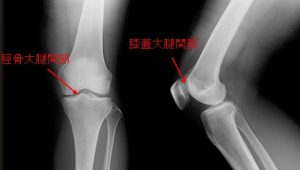
膝関節の構造
まずは、膝関節の構造を簡単に説明しておきます。
大腿骨と脛骨、膝蓋骨で膝関節を構成しており、下図のように脛骨大腿関節(内側・外側)と膝蓋大腿関節とに大別されます。
膝関節は、股関節と足関節の中間地点にあることや関節面が覆われていないなどの特徴から負担のかかりやすい関節でもあります。
変形性膝関節症(膝OA)の概要と定義
変形性膝関節症は関節軟骨の退行性疾患であり、高齢者に多く発症します。
なかでも女性に多い疾患であり、約2/3が女性患者といわれています。
膝OAの構造的変化(関節裂隙の狭小化や骨棘の形成)は比較的緩徐でありますが、それらの変化が自然に治癒することは難しい場合が多いです。
高度な関節機能障害を呈するため、発症初期からの適切な進行予防と治療が重要になります。
しかし、臨床においては重症度と疼痛や関節可動域制限などの機能障害の程度は必ずしも一致しないことがあり、それらの構造的変化と症状とを考慮しながら治療方法が選択されます。
発生頻度と臨床像
膝OAは、変形性関節症の中でも発生頻度の多い疾患であり、加齢とともに発生頻度は高くなっています。
疫学調査では、
60歳代で男性20%、女性35%に発症しており、
それ以降の年齢では増加傾向にあります。
80歳にもなると男性60%、女性80%を超えると報告されています。
女性に多い原因としては、関節の柔軟性、筋力の低さに加え、骨質の低下が挙げられます。
変形を来す原因には、
・1次性(原因が特定できない)
・2次性(原因が特定できる)
があります。
これらを厳密に分けることは難しいのですが、膝OAでは前者が圧倒的に多いです。
1次性では、肥満、性別(女性に多い)、年齢などの因子と関係が深いといわれています。
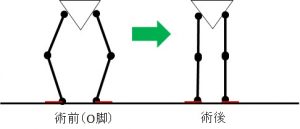
O脚、X脚とは
膝OAには、立位姿勢をみたときの状態から、
・膝が外側に開いたO脚(内反膝)
・膝が内側に閉じたX脚(外反膝)
に分けられます。
これらは、大腿脛骨角(Femoro Tibial Angle:FTA)で判断されます。
立位X線写真で撮影し、FTAを測定します。
正常では約175°とやや外反しています。
FTA角の増加(180°以上を示すことが多い)でO脚(内反膝)といわれ、以下に解説しているその他の所見と統合して診断されます。
一般的なX線画像の診断方法
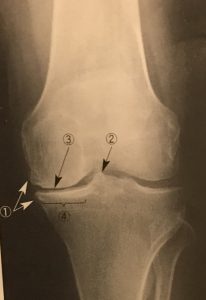
膝OAの診断には、X線診断が重要であり、特に荷重位でのX線像は有用な情報になります。
関節面の骨軟骨変化とアライメントの変化から病期や進行度を評価します。
チェック項目としては、
①骨棘形成
②顆間隆起の尖鋭化
③関節裂隙の狭小化
④軟骨下骨の骨硬化
などがあり、FTA角の増加も確認します。
膝OAの種類と病期分類
種類
膝OAでは、
①内側型
②外側型
③膝蓋(大腿)型
④混合型
があり、日本人の1次性膝OAのうち、内側型が約90%以上を占めています。
次いで混合型(内側型と膝蓋型の併発)が多いです。
病期分類
病期分類はkellgren-Lawrence(K-L)が世界的に有名であり、広く使用されています。
また、日本では腰野の分類もあり、基本的な概念はK-L分類と同様です。
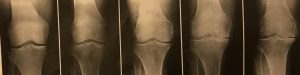
kellgren-Lawrence(K-L)の分類
写真左からgrade0、Ⅰ、Ⅱ、Ⅲ、Ⅳ
| grade | |
| 0 | 正常 |
| Ⅰ | 骨棘形成または軟骨下骨の硬化像(+)、関節裂隙の狭小化(+) |
| Ⅱ | 関節裂隙の狭小化(+)、1/2以上残存 |
| Ⅲ | 関節裂隙の狭小化(+)、1/2以下 |
| Ⅳ | 関節裂隙の閉鎖を認める |
腰野の分類
| grade | |
| 0 | 正常 |
| 1 | 骨硬化像または骨棘 |
| 2 | 関節裂隙の狭小化(3mm未満) |
| 3 | 関節裂隙の閉鎖または亜脱臼 |
| 4 | 荷重面の摩耗または欠損(5mm未満) |
| 5 | 荷重面の摩耗または欠損(5mm以上) |
変形性膝関節症の発生メカニズム
関節面には関節軟骨があり、これが衝撃吸収と骨の摩擦をなくす働きをしています。
また、関節を覆う関節包という袋の内側に滑膜があります。
滑膜から関節を滑らかに動かす滑液が分泌され、これが潤滑油の働きをしています。
関節軟骨に負荷が加わり摩耗すると、摩耗粉が滑膜を刺激し、炎症が起きます。
これにより滑液の分泌が過多となり、関節水腫を引き起こします。
膝OAの経過的所見と臨床症状
膝OAの経過
| 初期 | 骨棘・骨硬化像が認められるのみで、荷重X線で関節裂隙の狭小化のない時期(gradeⅠ) |
| 中期 | 関節裂隙の狭小化または閉鎖の認められる時期(gradeⅡ~Ⅲ) |
| 後期 | 主に脛骨荷重面に摩擦または欠損の認められる時期(gradeⅣ~Ⅴ) |
※( )は腰野の分類を参考
臨床症状
初発症状としては、膝を動かした際の運動時痛が多く、その後に立ち上がりやしゃがみ込み、階段昇降などでも痛みを生じるようになります。
後期では、滑膜炎、関節水腫などにより、以下の機能障害がみられるようになります。
・変形
・疼痛(安静時痛、運動時痛、荷重時痛)
・関節可動域制限
・筋力低下
日常生活の制限としては、
・歩行距離の短縮
・階段昇降困難
・立ち上がり動作能力低下
・正座やしゃがみ込み困難
などが生じてきます。
変形性膝関節症の治療
治療には、保存的治療と観血的治療があります。
保存的治療
薬物療法があり、医師の処方による抗炎症薬の内服、関節内注射(ヒアルロン酸)があります。
非薬物療法しては、
・装具療法(サポーター・足底板)
・理学療法(運動療法、物理療法)
・患者指導(体重コントロール、日常生活動作の指導、杖の使用)
などがああります。
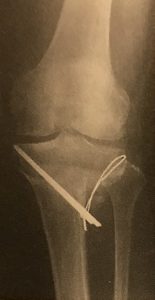
観血的治療
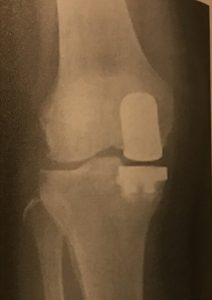
膝OAが進行し、上記保存療法でも痛みが軽減できない場合には手術が検討されます。
行われる手術としては、以下の3つがあります。
高位脛骨骨切り術(high tibial osteomy:HTO)
人工膝単顆置換術(unicompartmental knee arthroplasty:UKA)
人工膝関節置換術(total knee arthroplasty:TKA)
変形性膝関節症の理学療法評価及び検査・測定
理学療法士が膝OAの人を評価する際には、まずは画像所見や炎症所見などから医学的な情報を収集し、可能な限り膝の状態を把握しておくべきです。
理学療法士は、主に以下の項目を評価していきます。
・筋力検査
・疼痛評価
・形態測定
・姿勢・動作観察
があります。
関節可動域検査
膝関節の屈伸を他動的に動かした際の角度を測定します。
膝OAの人は膝関節周囲の筋緊張も高いことが多く、自動運動でも測定しておくのが良いでしょう。
膝OAの人は、歩行中の痛みを訴え、屋外では自転車を使用して移動していたという人も多くいます。
TKAの手術をした人では、術後の膝関節屈曲制限が強いと自転車を漕ぐことが難しくなります。
自転車を楽に漕ぐには最低でも、膝関節屈曲120°はほしいところです。
筋力検査
膝関節の屈曲、伸展の筋力検査は必須です。
膝関節は関節面が追われていないことから、膝周囲の筋力が低下していると関節不安定性が増したり、痛みが生じる原因にもなります。
また、Extension Lag(自動運動で膝関節最終伸展が出来ない状態)も診ておく必要があります。
Extension Lagの原因には、
大腿四頭筋の筋張力の低下、ハムストリングスの短縮、疼痛による収縮の抑制、腫脹
などがあります。
いずれにしても、荷重時に膝関節が最終伸展しないと、スクリューホームムーブメント(伸展終末回旋)が起こらず、膝関節内の靭帯(前十字や後十字靭帯)の緊張は低下してしまいます。
このことが関節不安定性が増す原因にもなってしまいます。
疼痛評価
膝OAの初期では、歩行開始時に痛みを生じることがあります。
変形が悪化し、炎症症状が長く続くと安静時にも痛みが出ることもあります。
特に夜間の安静時に炎症物質が貯留したり、滑液の循環不全により関節潤滑性の低下による痛みを引き起こします。
また、荷重時痛もみられ、長距離歩行が難しくなることも多いです。
形態測定
炎症により膝関節周囲に水腫(いわゆる水が溜まる状態)が貯留し、膝周りが腫れてきます。
ですので、膝蓋骨近辺は経過を追うごとに測定しておくと変化がわかりやすいです。
また、膝OAが重症化し、歩行機会が少なくなると大腿部の筋肉が痩せてもきますので、大腿部の筋萎縮の状態も合わせてみておきます。
姿勢・動作観察
膝OAの人で困難になる動作が、
・歩行
・階段昇降
です。
特徴的な異常歩行
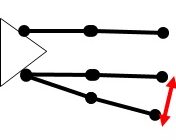
Lateral Thrust(ラテラル・スラスト)
膝OAの人では、O脚(内反膝)が多く、そのようなアライメントから歩行中の立脚期では膝が外側に動揺する現象がみられます。
|
ラテラル・スラスト |
膝OAの人では、膝関節が屈曲していることも多く、膝関節の動揺性も評価しておくと良いです。
整形外科テストとしては、膝関節内外反動揺テストなどで内側・外側側副靭帯の緊張度を評価します。
もし、動揺があるようなら、膝のサポーターなどで関節保護を検討する場合もあります。
中殿筋歩行
内反膝では、股関節が外転位となり腸骨外側から大転子上端に起始する中殿筋の短縮を来してしまいます。
立位・歩行における中殿筋の短縮は筋張力発揮率の低下を来し、中殿筋歩行(トレンデレンブルグ兆候・デュシャンヌ兆候)がみられるようになります。
運動連鎖から姿勢を評価
膝OAでは、足部の障害を伴うことがよくあります。
後足部の回外:脛骨の外旋 - 大腿骨の内旋
後足部の回内:脛骨の内旋 - 大腿骨の外旋
の運動連鎖がみられます。
特に内反膝では、大腿骨に対して脛骨の内旋が起こっていることが多いです。
また、Toe in(爪先が内へ向く)、Toe out(爪先が外へ向く)もみられ、初期症状ではToe inでの歩行がよく観察されます。
後期症状ではToe outが多くみられ、これが大腿骨の外旋を強め、相対的な脛骨の内旋を助長し、スクリューホームムーブメント(終末伸展回旋)の破綻を来してしまいます。
つまり、最終域まで膝関節を伸展させることができず、膝が曲がった状態で歩行することにも繋がります。
膝関節は、自由度の大きい股関節と唯一地面と接触している足部との間にある関節ですので、隣接する関節との関係性を評価していくことが大切です。
スポンサーリンク
変形性膝関節症のガイドラインで推奨されている治療
ここからは、膝OAに対する治療について解説します。
まずは、ガイドライン推奨されている治療についてです。
ガイドラインでは、①患者教育、②減量、③運動療法の3つを軸に推奨しています。
治療方法はたくさんありますが、効果が高い順に記載していますので、治療の参考にしてください。
(以下は、診療ガイドライン2011を参考に記載)
推奨グレードA(行うよう強く勧められる強い科学的根拠がある)
・患者教育と生活指導(エビデンスレベル2)
・減量(エビデンスレベル1)
・運動療法(エビデンスレベル1)
・筋力増強運動(エビデンスレベル1)
・有酸素運動(エビデンスレベル1)
・協調性運動(エビデンスレベル2)
・物理療法(エビデンスレベル1)
・超音波療法(エビデンスレベル1)
・温泉療法(エビデンスレベル2)
・物理療法の複合使用と運動療法の併用(エビデンスレベル2)
推奨グレードB(行うよう強く勧められる科学的根拠がある)
・振動刺激療法(エビデンスレベル2)
・徒手療法(エビデンスレベル2)
・足底挿板療法(エビデンスレベル1)
・装具療法(エビデンスレベル1)
・テーピング(エビデンスレベル1)
・水治療法(エビデンス2)
・磁気刺激療法(エビデンスレベル2)
・干渉波治療(エビデンスレベル2)
・電気刺激療法(エビデンスレベル2)
推奨グレードC(行うよう強く勧められる科学的根拠がない)
・ストレッチングおよび関節可動域訓練(エビデンスレベル2)
グレードC1
・ホットパック(エビデンスレベル2)
推奨グレードD(無効性や害を示す科学的根拠がある)
定義上、グレードDは無効性や害を示す科学的根拠があるとされていますが、物理療法系の以下の治療は疼痛に関して効果を示すと報告されています。
・ジアテルミー(エビデンスレベル2)
・非侵襲的神経電気刺激療法(エビデンスレベル2)
・骨膜刺激療法(エビデンスレベル2)
変形性膝関節症の具体的なリハビリ方法・運動療法
ここからは、具体的にどのようなリハビリ方法が良いのか、どんな運動が良いのかを詳しく解説します。
痛みのコントロール
初期症状では、荷重時に痛みを訴えることが多く、立ち上がり、歩行、階段昇降が辛くなってきます。
また、変形が強くなると、膝関節周囲を固めるように筋肉の緊張を高め、痛みを引き起こすことにもなります。
痛みが強まると、活動性の低下を来し、筋力低下や筋萎縮、日常生活動作の能力低下を引き起こします。
ですので、疼痛コントロールとしては、痛みを抑えつつ、変形予防に努めることが大切です。
歩行後では、物理療法を実施します。
膝周囲に熱感・腫脹などの炎症症状がある場合には、15~20分程度冷します。
歩行中の高緊張が問題で痛みが生じている場合には、ホットパックや温泉療法などで温めるのが良いです。
鎮痛薬は根本治療ではないですが、痛みを抑える効果はありますので、上手く取り入れながら生活するのも良いです。
変形予防としては、膝関節へのサポーター、足底板挿入などで対応します。
これらは膝関節や足部のアライメントを観察した上で処方していきますので、理学療法士などの専門家に相談するのが良いです。
痛みが強まり、日常生活に重度の支障を来す場合には、比較的若くても手術をすることがあります。
(TKAの寿命は、活動量の違いで差はありますが20年程度といわれています。)
手術をすることで、機能の改善や健康関連のQOLの向上に良好な成績が認められていることから、ガイドラインでも推奨されています。
関節可動域の維持・改善
痛みが強く、炎症症状がある場合には上記の疼痛コントロールをしながら愛護的に関節可動域の維持・向上に努めます。
まずは、膝関節周囲の筋(大腿四頭筋やハムストリングス、内転筋群、大腿筋膜張筋など)の緊張状態を確認し、高緊張の筋に対してはマッサージやストレッチで筋の状態を整えておきます。
ある程度筋緊張が緩和した後に、膝関節を他動的に動かしていきます。
膝関節面の構造を意識しながら、屈曲では脛骨の内旋を、伸展では脛骨の外旋を誘導しながら動かしていきます。
膝関節の機能障害は同時に隣接する股関節や足関節の機能障害も併発することが多いです。
ですので、アライメントを全身的に観察し、筋の調整、関節可動域の確保を図っていくことが大切です。
筋力の維持・増強訓練
筋力増強訓練は、ガイドラインでも推奨度が高く、積極的に取り入れていくべきです。
中でも大腿四頭筋の筋力増強訓練は、疼痛軽減に有意な効果を示すと報告されています。
荷重位であれば、起立ー着座訓練が良いのですが膝関節痛を抱える人にとっては余計に痛みを増悪させてしまうこともあります。
非荷重位での訓練も効果がありますので、痛みがある人は以下の運動がおすすめです。
・座位で膝関節の伸展
・エアロバイク
感覚統合訓練
関節可動域訓練や筋力増強訓練に加えて、感覚に対するアプローチも非常に重要です。
特に術後の人では、術前と術後で股関節や足関節のアライメントに変化が生じ、そのことで関節覚のズレが生じてしまいます。
その感覚のズレが筋緊張を高めたり、姿勢バランスを崩す原因にもなります。
具体的な方法としては、股関節に対しては下図のように股関節を動かした際に「中間位はどこなのか」を認知する課題を行います。
|
背臥位 |
足関節に対しては、不安定板を用いて中間位を認知してもらいます。
|
座位 |
バランス訓練
変形性関節症は、加齢により増加傾向にあることから、転倒予防も重要な課題です。
膝OAでは、膝関節周囲だけでなく、全身を固めて歩くことが多いです。
筋緊張が高まると、動きに自由度がなくなり、バランス能力が低下してしまいます。
具体的な訓練としては、バランスクッション上で立位訓練をしたり、後ろ歩き、横歩きなどを実施します。
これらの訓練と前述した筋力増強訓練や感覚統合訓練を合わせて実施することで、筋力増強、痛みの軽減、固有感覚受容器が改善するといわれています。
膝関節の変形予防、足部のアライメント調整
O脚の人には、内反膝を抑制するサポーターの装着をおすすめします。
関節の安定性と筋肉をサポートする効果もあるため、装着してみて楽であれば日常生活で装着しておくと良いでしょう。
内反膝抑制のサポーター▼
足部が変形している場合には、足底の外側を持ち上げることにより、運動連鎖で膝関節の内反を抑制することもできます。
靴の中に入れるインソール▼
体重コントロール
体重を減らすことは、痛みの軽減と歩行距離延長の効果が認められますので、ガイドラインでも強く勧められています。
減量の主な方法としては、食事と運動の2つです。
筋力は落としたくはないので、筋肉の原料になる蛋白質は摂取しつつ、運動療法を実施します。
ただ、膝関節痛を抱える人が過度に運動をすると余計に痛みを増悪するリスクもありますので、
おすすめなのが、エアロバイクと水中歩行です。
エアロバイクであれば、減量だけでなく膝関節の筋力向上や有酸素運動にもなりますので、かなりおすすめです。
有酸素運動
有酸素運動もガイドラインでは強く勧められています。
具体的な方法としては、歩行、水中歩行、ヨガ、太極拳があります。
水中歩行では、膝関節の疼痛緩和と可動域改善の効果があります。
また、浮力が働くことで膝への負担も緩和され、長く運動を続けられるメリットもあります。
また、水圧の抵抗運動による筋力増強と減量効果もあります。
ヨガや太極拳は身体機能や呼吸機能の改善効果があります。
日常生活動作訓練・指導
膝の痛みを抱えながら生活するのは辛いことも多いと思います。
できるだけ膝に負担がかからないように工夫しながら生活を送ることが大切です。
膝OAの人に正座はあまりおすすめできませんが、初期症状の場合には以下のクッションを膝に挟みながら正座をするのは良いでしょう。
自宅環境も重要であり、トイレや風呂場、階段に手すりを設置するなどの環境調整を行います。
しゃがみ込みでは、痛めている膝を深く曲げないようにするなどで代償動作の獲得を目指します。
しゃがみ込みが難しい場合には椅子を用意したり、寝具をベッドに変えることもしていきます。
屋外を歩く際には、膝への負担を減らすために杖や歩行車を処方することもあります。
まとめ
変形性膝関節症について解説しました。
これから益々高齢化が進むことが予想される日本においては、医療費や転倒予防の観点からしても変形や疼痛予防に努めていくことがより必要になってきます。
引用
1)浅原実郎:関節機能解剖学に基づく 整形外科運動療法ナビゲーションp116.2010.2
2)理学療法 変形性膝関節症の理学療法Update p1069.1072。2009.9